Zentrum für Seltene Augenerkrankungen
B Zentrum im Freiburg Zentrum für Seltene Erkrankungen
Versorgung der Patienten mit seltenen Erkrankungen in Spezialsprechstunden von ausgewiesenen Spezialisten.
Versorgte Krankheitsbilder
- Chorioretinopathia centralis serosa (CCS)
- Dysgenesien des vorderen Augenabschnittes (z.B. Aniridie, Axenfeld-Rieger Syndrom, Peters Anomalie, Sclerocornea, ICE Syndrom)
- Dystrophien der Hornhaut
- Dystrophien der Netzhaut
- Erkrankungen der Augenhöhle
- Erkrankungen der Augenoberfläche (z.B. GvHD)
- Grauer Star im Kindesalter
- Grüner Star im Kindesalter
- M. Hippel-Lindau
- Marfan Syndrom
- Schleimhautpemphigoid
- Tumore Augenoberfläche
- Ulcus Mooren

Prof. Dr. Thomas Reinhard
Ansprechpartnerin: Prof. Dr. Daniel Böhringer
Mail: aug.patiententelefon@uniklinik-freiburg.de
Telefon: 0761 270-40020
Website: https://www.uniklinik-freiburg.de/augenklinik.html
| Montag | Dienstag | Mittwoch | Donnerstag | Freitag |
| Witschelrunde (wöchentlich) | Falldiskussionen (wöchentlich) | |||
| Orbita-Konferenz (2x / Monat) |
- BSVSB - Blinden und Sehbehindertenverein Südbaden e.V.
- Selbsthilfegruppe Glaukom Lörrach
- Selbsthilfegruppe Hornhauttransplantation (Website folgt)
- PRO RETINA Deutschland e. V.
- Selbsthilfegruppe Uveitis
Bei PRO RETINA handelt es sich um eine Patientenorganisation von Menschen, die unter eine Netzhauterkrankung leiden. Im Rahmen der Sprechstunde kommen 1 bis 2 Vertreter von PRO RETINA in die Klinik für Augenheilkunde und beraten unsere Patienten insbesondere bezüglich:
- Auswirkungen der Erkrankung auf Alltag und Familie, in der Schule, in der Ausbildung und im Beruf oder in der Freizeit,
- Beantwortung individueller Fragen zur Lebensgestaltung,
- Hinweise zu patientenverständlicher Information und hilfreichen Kontakten,
- sozialrechtliche Hilfen,
- Stärkung durch PRO RETINA-Selbsthilfe.
Wann: Jeden 2. Freitag im Monat zwischen 15 und 17 Uhr.
Wo:
Klinik für Augenheilkunde
Killianstraße 5
79106 Freiburg
Anmeldung: sprechstunde-freiburg@pro-retina.de
Es handelt sich dabei um ein zusätzliches Angebot. Selbstverständlich können die Patienten wie gewohnt in der augenärztlichen Sehhilfensprechstunde bzgl. vieler dieser Fragen ebenfalls beraten werden.
Skiaskopie
Primäres Ziel: Objektive Refraktionsbestimmung (bei Kleinkindern)
Sekundäres Ziele: Messung Akkommodationsbreite
Prüfung der Akkommodation
Früherkennung Keratokonus (Mydriasis)
Alternative zum Brückner-Test
Überprüfung einer Brille
Amblyopiescreening
Indikation: Bei Jugendlichen und Erwachsenen erfolgt die objektive Refraktionsbestimmung üblicherweise mittels Autorefraktometer. Säuglinge und Kinder können jedoch bei der Messung unzureichend fixieren und unkontrolliert akkommodieren, weshalb man dann fälschlich zu viel „minus“ misst. Unter Zykloplegie arbeiten Autorefraktoren jedoch aufgrund der weiten Pupille nicht immer zuverlässig. Daher sollte die Skiaskopie beherrscht werden, wenn man Kinder untersucht.
Vorgehen: Standard ist die Skiaskopie mit Probierlinsen aus dem Linsenkasten (Loose lens retinoscopy). Das Skiaskop sollte einen parallelen oder leicht divergenten Strahlengang haben (den Strich an die Decke projizieren – dann muss er schmal sein – manche Skiaskope haben an der Rändelschraube eine Raste für diese Einstellung). Die Optik sollte sauber sein.
Man muss für die Untersuchungsdistanz von 50 cm ein +2,0 dpt-Glas vorgeben, um in dieser Entfernung die Fernrefraktion ermitteln zu können. Nun schwenkt man das Skiaskop und schaut, ob der Lichtstrich mit oder gegen die eigene Bewegung läuft (Mit- bzw. Gegenläufigkeit). Während dieses Schwenkens dreht man an der Rändelschraube des Skiaskops, um bezüglich eines Astigmatismus alle Meridiane zu überprüfen.
Skiaskopie mit Pluszylinder: Bei Mitläufigkeit muss zunächst in der Achse mit der geringsten Mitläufigkeit (breiterer Reflex, sog. 1. Hauptschnitt) die Vorgabe von Plusgläsern erfolgen. Nach ausreichender Plusvorgabe sieht man den Flackerpunkt (Punkt an dem die Mitbewegung eben aufhört). Dann dreht man die Rändelschraube um 90° und sieht wieder Mitläufigkeit (2. Hauptschnitt). Nun werden weitere Pluslinsen vorgehalten bis man wieder den Flackerpunkt sieht.
Die Differenz der beiden Werte ist der Astigmatismus, seine Achse ist die des Lichtstreifens im 2. Hauptschnitt (Zylinderachse durch Vergleich mit Tabo-Skala an der Wand ermitteln).
Beispiel mit +2,0 dpt-Glas: 1. Hauptschnitt bei +3,0 in 0°, zweiter Hauptschnitt bei +5,0 in 90°
Refraktion: Angabe mit Pluszylinder: +3,0 +2,0 / 90° (entspricht: +5,0 -2,0 / 0°)
Liegt mit dem +2 dpt-Glas eine Gegenläufigkeit vor, so muss in der Achse der stärksten Gegenläufigkeit so viel Minus vorgegeben werden, bis man in die Mitläufigkeit kommt. Danach schwächt man die Minusvorgabe ab, bis man den Flackerpunkt sieht (1. Hauptschnitt).
Dann dreht man die Rändelschraube um 90° und sieht wieder Mitläufigkeit (2. Hauptschnitt). Nun werden weitere Linsen in Richtung Plus vorgehalten bis man wieder Flackern sieht.
Beispiel mit +2,0 dpt-Glas: 1. Hauptschnitt mit -4,0 in 90°, 2. Hauptschnitt bei -3,0 in 0°
Refraktion: Angabe mit Pluszylinder -4,0 +1,0 / 0° (entspricht: -3,0 -1,0 / 90°)
Tipps: (Jahrelange) Übung macht den Meister. Zum Aufdecken von Anisometropie kann man beide Augen aus ca. 1 m simultan mit dem horizontalen Skiaskopiestrich beleuchten und beobachtet verschieden breite Strichabbildungen oder eine Differenz in der Bewegungsrichtung beim Schwenken des Skiaskops. Bei sichtbaren Brechungsunterschieden zwischen Peripherie und Zentrum richtet man sich nach dem mittleren Bereich der Pupille, wozu eine gute Fixation des Kindes ins Licht erforderlich ist. Bei Untersuchung eines amblyopen, einwärts schielenden Auges muss man darauf achten, in der Gesichtslinie zu skiaskopieren (ggf. überkreuzt fixieren lassen). Ohne Zykloplegie („N-Skia“ für Nicht-zykloplegisch) zur orientierenden Prüfung auf Fehlsichtigkeit (hohe Hyperopie, Astigmatismus, Anisometropie) oder zur Überprüfung einer Brille (Flackerpunkt mit +2-Glas bei schnellem Drehen in allen Meridianen).
Tropfschema Zykloplegie zur Ermittlung der genauen Fernrefraktion
Bei Kindern gerne Applikation mit Glasstäbchen (hängender Tropfen)
Cyclopentolat –Skiaskopie (kurz C-Skia):
Die Cyclopentolat-Skiaskopie ist der Standard bei zerebral und kardial gesunden Kindern, die älter als 1 Jahr sind.
1 Tropfen Cyclopentolat 1% (Zyklolat®)
5 – 10 min später nochmals 1 Tropfen
30 min nach letztem Tropfen Skiaskopie
Tropicamid-Skiaskopie (kurz M-Skia):
Die Skiaskopie mit Tropicamid (Mydrum®) wird i.d. Regel bei Kindern unter 1 Jahr und bei Kindern mit zerebralen oder kardialen Erkrankungen bevorzugt. Man nimmt dabei in Kauf, dass die Mydriaticum®-Skiaskopie nicht ganz so verlässliche Ergebnisse liefert, wie die Cyclopentolat- oder die Atropin-Skiaskopie:
1 Tropfen Mydrum®
5 Minuten später nochmals 1 Tropfen Mydrum®
15 min nach letztem Tropfen Skiaskopie
Atropin-Skiaskopie (kurz A-Skia):
Die Atropin-Skiaskopie ist bei zerebral und kardial gesunden Kindern, die älter als 1 Jahr sind, bei unzureichender Cyclopentolat-Wirkung aufgrund besonders dunkler Iris indiziert. Bei Kindern bis 2,5 Jahren: 0,5%iges Atropin;
bei Kindern über 2,5 Jahren: 1,0%iges Atropin:
1 Tropfen Atropin
5 min später nochmals 1 Tropfen Atropin
90 min nach letztem Tropfen Skiaskopie
Literatur:
Buser A. Objektive Refraktion – Skiaskopie. Klin Monbl Augenheilkd. 2014; 231: 841-55
Wilson L et al. Accuracy of Autorefraction in Children: A Report by the American Academy of Ophthalmology. Ophthalmology 2020; 127: 1259-1267
Major E et al. Cycloplegia in Children: An Optometrist's Perspective. Clin Optom (Auckl). 2020; 12: 129
Yazdani N et al. Comparison of cyclopentolate versus tropicamide cycloplegia: A systematic review and meta-analysis. J Optom 2018; 11: 135
Videos:
https://www.youtube.com/watch?v=ezOoPKZwNDk
| Version | Gültig ab: | Beschreibung der Änderung | Autoren | ||
| V1 | 1997 | Ersterstellung | Kommerell | ||
| V2 | 08.05.2006 | Zusammenführung mit Tropfenschema | Lagrèze | ||
| V3 | 03.11.2008 | Modifikation der Indikation für die verschiedenen Zykloplegika | Lagrèze | ||
| V4 | 21.10.2021 | Überarbeitung | Gilles, Lagrèze | ||
| V4 | 02.12.2022 | Das Dokument ist auf dem aktuellen Stand | Lagrèze | ||
| V4 | 13.09.2023 | Das Dokument ist auf dem aktuellen Stand | Lagrèze | ||
| V4 | 01.10.2024 | Das Dokument ist auf dem aktuellen Stand | Lagrèze | ||
| V5 | 15.10.2025 | Raumhinweis entfernt. Das Dokument ist auf dem aktuellen Stand | Lagrèze | ||
Sektionsleitung NKS, |
|
| |||
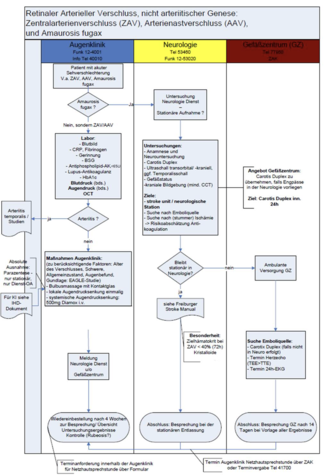
Nicht-arteriitische arterielle retinale Verschlüsse einschl. Amaurosis fugax
Ziel: Stationäre Aufnahme in der Neurologie (UKF) oder – falls durch den Neurologen indiziert - eine heimatnahe Behandlung veranlassen. Dies gilt für einen Zeitraum von bis zu zwei Wochen nach dem retinalen Gefäßverschluss. (Ansprechpartner Dr. Niesen, Neurologie). Es gelten die allgemeinen Regeln der Schlaganfall-Behandlung (siehe Freiburger Stroke Unit Manual).
- Gefäßzentrum (GZ) informieren, falls Engpässe in der Neurologie bestehen
- Labor: bei Patienten unter 65 J. Abklärung von Gerinnungsstörungen, optional über die Gerinnungsambulanz, Innere Medizin I, Hämatologie (Tel 37490)
Gerinnungsparameter:
-
- Quick, PTT
- Fibrinogen
- Antithrombin
- D-Dimere
- APC-Ratio
- Faktor 2 Mutation
- Homocystein
- Protein C (chromogen und funktionell)
- Protein S (funktionell und frei)
- Lupus Antikoagulans
- Faktor 8
Immunologie:
-
- ß2-Glykoprotein IgM und IgG Antikörper (=Phospholipid IgG und IgM Antikörper)
Literatur:
Schumacher M, Schmidt D, Wanke I, Schmoor C, Maier-Lenz H, Solymosi L, Brueckmann H, Neubauer AS, Wolf A, Feltgen N; EAGLE-Study Group. Central retinal artery occlusion: local intra-arterial fibrinolysis versus conservative treatment, a multicenter randomized trial. Ophthalmology. 2010 Jul;117(7):1367-75.e1.
Pielen A, Junker B, Hansen L, Agostini H, Feltgen N. [Clinical diagnostics and therapy for non-arteritic central retinal artery occlusion]. Klin Monbl Augenheilkd. 2010 Sep;227(9):712-20. Epub 2010 Sep 15. Review. German.
| Gültigkeitsdatum | Beschreibung der Änderung | Autor Prof. Lange | |||
| V2 | 29 09 2021 | Ersterstellung | |||
| V2 | 02.12.2022 | Das Dokument ist auf dem aktuellen Stand | Prof. Agostini | ||
| V2 | 13.09.2023 | Das Dokument ist auf dem aktuellen Stand | Prof. Agostini | ||
| V2 | 01.10.2024 | Das Dokument ist auf dem aktuellen Stand | Agostini | ||
| V2 | 15.10.2025 | Das Dokument ist auf dem aktuellen Stand | Agostini | ||
| Geltungsbereich und Freigabe | |||||
| X Arzt | X Pflege | X Verwaltung | |||
| Ärztlicher Direktor | Pflegedienstleitung | Verwaltungsleitung | |||
Vernalis-Therapie
Allgemein
Die Keratokonjunktivitis vernalis (VKC) ist eine bilaterale, in der Regel saisonal wieder-kehrende, allergische Entzündung der Bindehaut bei Kindern/Jugendlichen, die durch eine limbale gelatinöse Prominenz und/oder obere tarsale Riesenpapillen der Bindehaut gekennzeichnet ist.
Therapie
Schweregrad leicht (Papillen mäßigen Ausmaßes)
Mastzellstabilisator Cromoglycinsäure ohne Konservierungsstoff (z.B. Crom-Ophtal® sine) 5x/d oder Lodoxamid (z.B. Alomide® SE) 4x/d,
Antihistaminika Phospholipase A2-Blocker Olopatadin (z.B. Opatanol® 1 mg/ml) 2x/d,
bei sehr leichten Fällen Ketotifen (Zaditen®) 2x/d
Schweregrad mäßig (Gigantopapillen, Schleimbildung)
- Cromoglycinsäure ohne Konservierungsstoff 5x/d (bzw. Alternativen unter „leicht“)
- Ciclosporin A 1-2%-AT bis 4x/d
- Acetylcystein-AT 3x/d (ggf. ohne Konservierungsstoff, über die Klinikumsapotheke zu beziehen), alternativ ACC akut per oral gewichtsadaptiert
Schweregrad ausgeprägt (Gigantopapillen, Schleimbildung, Hornhautbeteiligung)
- Dexamethason-21-dihydrogenphosphat (Monodex® oder Dexa-sine® EDO) 7x/d über 1 Monat ausschleichen, möglichst rasch Übergang in
- Ciclosporin A 2%-AT 4x/d (s. “mäßig”)
- Protopic® 0,1% 1-2x/d auf die Lider (alternativ Elidel® 1-2x/d).
- Acetylcystein-AT 3x/d (ggf. ohne Konservierungsstoff, über die Klinikumsapotheke zu beziehen)
- Hornhautplaque bzw. therapierefraktärer Verlauf: zusätzlich zu o.g. Therapie Dexa-sine® EDO ausschleichend über 6 Wochen unter engmaschiger Kontrolle.
- In Ausnahmefällen systemisch Steroide 1mg/kg KG, oder systemisch Ciclosporin A 3-5 mg/kg KG (Talspiegel 130-150 ng/ml).In Fällen mit Hornhautplaque ohne Besserung: chirurgische Plaqueentfernung, unbedingt Steroide topisch.
Bemerkungen
Bei Verordnung von Ciclosporin-AT, Protopic oder Elidel müssen Patient bzw. Erziehungsberechtigter den Informationsbogen ausgehändigt bekommen (Ciclosporin-A-Augentropfen - Patientenaufklärung Protopic-/Elidel-Patienteninformation) und unterschreiben, dass sie mit der Behandlung einverstanden sind.
Bei Erstdiagnose Aushändigung des Vernalis-Informationsblatt an die Eltern.
Literatur
De Smedt S, Wildner G, Kestelyn P. Vernal keratoconjunctivitis: an update. Br J Ophthalmol 2013; 97:9-14
Singhal D et al. Vernal keratoconjunctivitis. Surv Ophthalmol 2019;64:289-311
| Version | Gültigkeitsdatum | Beschreibung der Änderung | Autor | ||
| V1 | 06.05.2005 | Ersterstellung | Prof. Auw-Hädrich | ||
| V2 | 21.07.2006 | Ergänzung um Therapie von sehr akuten Fällen | Prof. Auw-Hädrich | ||
| V3 | 14.12.2008 | Acetylcystein statt Ilube, Priorisierung der einzelnen Therapeutika | Prof. Auw-Hädrich | ||
| V4 | 14.10.2021 | Aktualisierung | Prof. Auw-Hädrich | ||
| V4 | 02.12.2022 | Das Dokument ist auf dem aktuellen Stand | Prof. Auw-Hädrich | ||
| V4 | 13.09.2023 | Das Dokument ist auf dem aktuellen Stand | Prof. Auw-Hädrich | ||
| V4 | 01.10.2024 | Das Dokument ist auf dem aktuellen Stand | Prof. Maier | ||
| V4 | 15.10.2025 | Das Dokument ist auf dem aktuellen Stand | Prof. Maier | ||
| Geltungsbereich und Freigabe | |||||
| X Arzt | |||||
| Ärztlicher Direktor | Sektionsleiter NKS | ||||
Therapie bei Herpes Zoster Ophthalmicus
Zweck und Geltungsbereich
Vereinheitlichung von Empfehlungen bzgl. Therapie und Vorgehen bei Herpes Zoster Ophthalmicus mit Beteiligung des Ramus nasociliaris innerhalb der Augenklinik, gilt für den ärztlichen Bereich.
Allgemeines
Der Herpes Zoster Ophthalmicus (HZO) entsteht nach endogener Reaktivierung des im Ganglion trigeminale latent vorliegenden Varizella Zoster Virus (VZV). Voraussetzung hierfür ist eine zurückliegende Primärinfektion (in der Regel Windpockeninfektion in der Kindheit) mit dem VZV und Etablierung einer Viruslatenz im Ganglion. Die meisten Patienten mit HZO sind immunkompetent, nicht selten manifestiert sich die Erkrankung jedoch während einer psychischen oder physischen Belastungsphase. Bei Patienten mit schwerem HZO und Zeichen von Dissemination (Beteiligung weiterer Hirnnerven oder des ZNS) sollte der Immunstatus abgeklärt werden.
Wann und wie erfolgt die Therapie des HZO in der Augenklinik?
Bei Diagnosestellung eines HZO mit Hauteffloreszenzen im Bereich des Ramus nasociliaris (Hutchinson-Zeichen: Bläschen oder Parästhesie /-Dysästhesie im Bereich der Nasenspitze) und/oder Augenbeteiligung ist grundsätzlich eine stationäre intravenöse antivirale Therapie wie folgt indiziert:
- Aciclovir intravenös 3x tgl. 10 mg/kg Körpergewicht für mindestens 7 Tage (bei Patienten mit schwerem Krankheitsbild oder Immunsupprimierten Höchstdosis über 10 Tage erwägen). Danach oralisieren mit täglich 3x1g Valaciclovir über weitere 2-4 Wochen, dann individuell reduzieren. Cave: Probenecid oder eingeschränkte Nierenfunktion erfordern Dosisreduktion.
- Bei Augenbeteiligung je nach Krankheitsbild zusätzlich:
- Epitheliale Keratitis (oft pseudodendritisch oder nummuliartig): Lokal Aciclovir AS 5x. Ausweichstoffe: TFT AT 5x. Keine Steroide.
- Interstitielle Keratitis und Endotheliitis 5x Aciclovir AS. 3x Prednisolon AS, ggf. subkonjunktivales Steroid Depot.
- Ulzerierende interstitielle Keratitis 5x Aciclovir AS, subkonjunkitvales Steroid Depot. Bei Anzeichen einer herpetischen Uveitis auch systemische Behandlung.
- Skleritis, Trabekulitis, Iridozyklitis 20-30mg Prednisolon p.o., Acetacolamid p.o. bei Sekundärglaukom. Lokaltherapie gemäß 2b. Bei Zeichen einer Iridozyklitis zusätzlich Atropin AS 3x.
- Uveitis und Retinitis: Therapie in Absprache mit Schwerpunktleitern Netzhaut/Uveitis
- Steroid systemisch initial nur bei schwerer intraokularer Beteiligung oder Retinitis. Sonst nicht initial, da Gefahr der Viruspersistenz. Ggf. ab 3-4 Tag, wenn starke Schmerzen im Vordergrund stehen (Prednisolon bis 40mg/d, Dosisreduktion über 10 bis 14 Tage bis zu 5mg/d unter Aciclovir/Valaciclovir-Schutz).
- Behandlung des akuten Zosterschmerzes bis zur Schmerzfreiheit und der Hauteffloreszenzen nach QM-Dokument Dermatologie_Herpes Zoster Untersuchungs- und Behandlungskonzept.
- Bei ausgeprägter neuralgischer Schmerzsymptomatik frühzeitige Rücksprache mit Schmerzambulanz zur Initiierung einer Präventionstherapie gegen die postzosterische Neuralgie
Literatur:
1. Gross GE, Eisert L, Doerr HW, Fickenscher H, Knuf M, Maier P, Maschke M, Müller R, Pleyer U, Schäfer M, Sunderkötter C, Werner RN, Wutzler P, Nast A. S2k-Leitlinie zur Diagnostik und Therapie des Zoster und der Postzosterneuralgie. J Dtsch Dermatol Ges. 2020 Jan;18(1):55-79
2. Werner RN, et al. European consensus-based (S2k) Guideline on the Management of Herpes Zoster - guided by the European Dermatology Forum (EDF) in cooperation with the European Academy of Dermatology and Venereology (EADV), Part 2: Treatment. J Eur Acad Dermatol Venereol. 2017 Jan;31(1):20-29
| Version | Gültigkeitsdatum | Beschreibung der Änderung | Autor | ||
| V1 | 13.08.2021 | Aktualisierung | Prof. Maier, Prof. Reinhard | ||
| V1 | 02.12.2022 | Das Dokument ist auf dem aktuellen Stand | Prof. Maier | ||
| V1 | 13.09.2023 | Das Dokument ist auf dem aktuellen Stand | Prof. Maier | ||
| V1 | 01.10.2024 | Das Dokument ist auf dem aktuellen Stand | Prof. Maier | ||
| V2 | 15.10.2025 | Entfernung fehlerhafter Verweis | Prof. Maier | ||
| Geltungsbereich und Freigabe | |||||
| X Arzt | X Pflege | X Verwaltung | |||
| Ärztlicher Direktor Augenklinik | Pflegedienstleitung Augenklinik | Verwaltungsleitung Augenklinik | |||
Herpes-simplex-Virus-Therapie konservativ
Primär-Infektion:
- Herpetische Blepharitis:
Bei V.a. Primärinfektion (kurze Anamnese) systemische Therapie über 2 Wochen mit dem Ziel der Viruselimination (Erwachsene: Therapie 5x 800mg Aciclovir (Valaciclovir 3x 1g) p.o., Kinder nach Körpergewicht, Rücksprache Pädiatrie). Ggf. zusätzlich 5x Aciclovir AS auf die Lidhaut und in den Bindehautsack. Cave: Bei langfristiger oder hochdosierter systemischer Therapie mit Aciclovir oder Valaciclovir müssen stets die Nierenwerte kontrolliert werden. - Effloreszenzen auf Lidhaut und Ekzema herpeticum: Aciclovir AS 5x, bei bakterieller Superinfektion Kanamytrex-AS 4x auf die Effloreszenzen. Systemische Therapie siehe oben (bei Atopikern immer systemisch)
- Herpetische Konjunktivitis (oft limbäre Form): Aciclovir AS 5x in den Bindehautsack. Systemische Therapie siehe oben.
Rezidive:
- Keratitis dendritica oder geographica (epitheliale Herpeserkrankungen):
Lokal Aciclovir AS 5x. Ausweichstoffe: Ganciclovir Gel 4x tgl. oder TFT AT 5x tgl., Steroide absetzen. Bei Persistenz Thermokauter. - Interstitielle Keratitis und Endotheliitis:
5x Aciclovir AS. 3x Prednisolon-Augengel (über 6-10 Wochen ausschleichen), ggf. subkonjunktivales Steroid Depot. Systemisch: Aciclovir 2-5x400mg oder Valaciclovir 1-3x 500mg. Solange topische Steroide gegeben werden, prophylaktische Dosis systemisch (3x400mg Aciclovir oder 1x 500mg Valaciclovir) - Ulzerierende interstitielle und herpetische Keratitis:
5x Aciclovir-AS, subkonjunktivales Steroid Depot. Systemisch: Aciclovir 5x800mg oder Valaciclovir 3x 1g. Solange topische Steroide gegeben werden, prophylaktische Dosis systemisch (3x400mg Aciclovir oder 1x 500mg Valaciclovir) - Trabekulitis und Skleritis:
5x Aciclovir AS. 3x Prednisolon-Augengel (über 6-10 Wochen ausschleichen). Systemische Therapie 5x 800 mg Aciclovir p.o/3x1g Valaciclovir sowie 0,5mg/pro kg Prednisolon Äquivalent p.o.. Acetazolamid bei Sekundärglaukom. - Iridozyklitis:
Therapie gemäß Punkt 4. Zusätzlich Atropin AS 1x, 1x tgl. maximale Mydriasis. - Rezidivprophylaxe:
Bei hohem Rezidivdruck: langfristige Suppressionstherapie mit Aciclovir 2-3x 400mg (alternativ 1-2x500mg Valaciclovir) üblicherweise über mind. ein Jahr unter regelmäßigen Nierenkontrollen.
Komplikation:
Metaherpetische Heilungsstörung (neurotrophe Keratopathie):
Intensive konservierungsstofffreie Benetzung.
Ggf. Punctum plugs/Tränenpunktverödung (wenn Schirmer II kleiner als 5mm).
Ggf. Verbandslinse unter Ofloxacin AT EDO
Ggf. Amniondeckung, Cenegermin Augentropfen, korneale Neurotisation.
Prophylaxe gemäß Punkt 2f erwägen.
Literatur:
- AAO Guideline Herpes Simplex Virus Keratitis: A Treatment Guideline – 2014 Michelle Lee White, MD, MPH and James Chodosh, MD, MPH. Reviewed and endorsed by the Ocular Microbiology and Immunology Group.
- Sibley D, Larkin DFP. Update on Herpes simplex keratitis management. Eye (Lond). 2020 Dec;34(12):2219-2226. Doi: 10.1038/s41433-020-01153-x. Epub 2020 Aug 25. PMID: 32843744; PMCID: PMC7784930.
- Valerio GS, Lin CC. Ocular manifestations of herpes simplex virus. Curr Opin Ophthalmol. 2019 Nov;30(6):525-531. Doi: 10.1097/ICU.0000000000000618. PMID: 31567695.
- Kaye S, Choudhary A. Herpes simplex keratitis. Prog Retin Eye Res. 2006 Jul;25(4):355-80. Doi: 10.1016/j.preteyeres.2006.05.001. Epub 2006 Jun 27. PMID: 16807055.
- Sundmacher R. Clinical aspects of herpetic eye diseases. Curr Eye Res. 1987 Jan;6(1):183-8. Doi: 10.3109/02713688709020088. PMID: 2435456.
- 6.Sundmacher, R. Colour atlas of herpetic eye disease. Springer Verlag, 2009. ISBN 978-3-540-69463-2
| Version | Gültig ab: | Beschreibung der Änderung | Autoren |
| V1 | 31.12.2004 | Ersterstellung | Reinhard, Mittelviefhaus |
| V2 | 19.1.2006 | Systemische Therapie bei allen Primärinfektionen. BVDU. Tränenpunktverödung. | Reinhard, Böhringer |
| V3 | 29.07.2021 | Streichung BVDU, Ergänzung Cenegermin, Neurotisation. Ergänzung Literatur | Reinhard, Maier |
| V3 | 02.12.2022 | Das Dokument ist auf dem aktuellen Stand | Maier |
| V3 | 13.09.2023 | Das Dokument ist auf dem aktuellen Stand | Maier |
| V3 | 01.10.2024 | Das Dokument ist auf dem aktuellen Stand | Maier |
| V4 | 15.10.2025 | Korrektur Verweis | Maier |
Therapieempfehlung für Patienten mit vernarbender Konjunktivitis bei blasenbildenden Erkrankungen
Therapieempfehlung für Patienten mit vernarbender Konjunktivitis bei blasenbildenden Erkrankungen wie zum Beispiel:
- Stevens-Johnson-Syndrom/Toxische epidermale Nekrolyse
- Erythema exsudativum multiforme
- Blasenbildende Autoimmundermatosen wie z.B. okuläres Pemphigoid
Akute Augenbeteiligung:
Klinik: Konjunktivitis, großflächige Hornhaut- und Bindehauterosiones bulbär und tarsal, (Pseudo-) Membranen, beginnende Symblepharon- und Narbenbildung
Lokale Therapie:
- Engmaschige augenärztliche Kontrollen sind unter Therapie essenziell.
- Konservierungsmittel- und phosphatfreie Tränenersatzmittel 1-2 stündlich
- Ggf. Punctum plugs
- Ggf. Ciclosporin A AT Augentropfen 1% 1-2 x täglich
- Ofloxacin Augensalbe und Prednisolon Gel je 5 x täglich in den Bindehautsack (subkonjunktivale Kortisoninjektion auf Grund der Bindehautirritation vermeiden)
- Hydrocortison Augensalbe 3 x täglich auf die Lider
- Amnion-ummantelte Illigschale und Ofloxacin Augentropfen 5 x täglich bei Anzeichen einer Symblepharonbildung oder großflächiger die Fornices betreffender Erosio (in ausgeprägten Fällen auch beidseits)
Alternativ: Ausstreichen der Fornices mit einem Glasspatel und Prednisolon Augensalbe 1 x täglich
- Bei ausgeprägter Schleimbildung diesen vorsichtig entfernen, ggf. Acetylcystein 5 % Augentropfen 2-4 x täglich (bei schlechter Verträglichkeit ggf. systemische Gabe)
- Bei Erhöhung des Augeninnendrucks systemische Gabe von Karboanhydrasehemmern bevorzugen, keine topischen Antiglaukomatosa
Systemische Therapie:
- Erfolgt in interdisziplinärer Zusammenarbeit mit den behandelnden Dermatologen und Internisten
Chronische Augenbeteiligung:
Klinik: Benetzungsstörung, persistierende Epitheldefekte und Hornhautulzeration, Limbusinsuffizienz, Narbenbildung, Keratinisierung der Augenoberfläche, Symblephera ggf. mit Motilitätseinschränkung und Lagophthalmus, Lidfehlstellung mit Trichiasis
Lokale Therapie:
- Konservierungsmittel- und phosphatfreie Tränenersatzmittel
- Ggf. Punctum plugs
- Ciclosporin A Augentropfen 1% 1-2 x täglich
- Lidrandhygiene mit Tacrolimus/Pimecrolimus Creme 1x täglich dünn auf die Lider
- Acetylcystein 5 % Augentropfen 2-4 x täglich bei filiformer Keratitis (bei schlechter Verträglichkeit ggf. systemische Gabe)
- All-trans-Retinolsäure Augentropfen alle 2 Tage ein Tropfen bei Bindehautmetaplasie
- Ggf. autologe Serum-Augentropfen
- Ggf. Verbandslinsen- oder Sklerallinseneinlage und Infektionsprophylaxe mit Ofloxacin Augentropfen
- Chirurgische Interventionen möglichst unter Immunsuppression (okuläres Pemphigoid) und bei Reizfreiheit sowie zurückhaltende Indikationsstellung bezüglich Eingriffen mit Bindehauttrauma (permanenter Tränenpünktchenverschluss, Rücklagerung der vorderen Lidlamelle, Fornixrekonstruktion, Amnionmembran-Transplantation, perforierende (Limbo-) Keratoplastik)
Systemische Therapie:
- Siehe oben
Literatur:
- Creamer D et al. U.K. guidelines for the management of Stevens-Johnson syndrome/toxic epidermal necrolysis in adults 2016. Br J Dermatol 2016. 174:1194-1227
- Chronopoulos A, Mockenhaupt M, Pleyer U. Zertifizierte Fortbildung „Okuläre Beteiligung bei Stevens-Johnson-Syndrom und toxischer epidermaler Nekrolyse“. Ophthalmologe 2021. 118:519-532
- Grünwald P, Mockenhaupt M, Panzer R. et al. Erythema exsudativum multiforme, Stevens-Johnson-Syndrom/toxische epidermale Nekrolyse - Diagnostik und Therapie. J Dtsch Dermatol Ges. 2020;18(6):547-553.
- Rübsam A, Klein JP, Pleyer U. Das okuläre vernarbende Pemphigoid – aktuelle Aspekte zu Klinik und Therapie einer problematischen Erkrankung. Klin Monatsbl Augenheilkd 2013; 230: 796–803
- Georgoudis P, Sabatino F, Szentmary N et al. Ocular Mucous Membrane Pemphigoid: Current State of Pathophysiology, Diagnostics and Treatment. Ophthalmol Ther 2019; 8, 5–17
- Heiligenhaus A et al. Empfehlungen zu Diagnostik und Therapie beim Schleimhautpemphigoid am Auge. DOG 2005, https://www.dog.org/wp-content/uploads/2013/03/Heiligenhaus-Pemphigoid-Version-08-2005.pdf (Aufruf am 15.06.2021)
- Schmidt E, Zillikens D. Diagnostik und Therapie bullöser Autoimmundermatosen. Deutsches Ärzteblatt Jg. 108 Heft 23 10. Juni 2011 399-405
| Version | Gültigkeitsdatum | Beschreibung der Änderung | Autor | ||
| V1 | 18.12.2020 | Ersterstellung | Fritz, Maier | ||
| V2 | 24.06.2021 | Aktualisierung | Fritz, Maier | ||
| V2 | 02.12.2022 | Das Dokument ist auf dem aktuellen Stand | Maier | ||
| V2 | 13.09.2023 | Das Dokument ist auf dem aktuellen Stand | Maier | ||
| V2 | 01.10.2024 | Das Dokument ist auf dem aktuellen Stand | Maier | ||
| V2 | 15.10.2025 | Das Dokument ist auf dem aktuellen Stand | Maier | ||
| Geltungsbereich und Freigabe | |||||
| X Arzt | X Pflege | X Verwaltung | |||
| Ärztlicher Direktor Klinik für Augenheilkunde | Pflegedienstleitung Klinik für Augenheilkunde | Verwaltungsleitung Klinik für Augenheilkunde | |||
Idiopathische Intrakranielle Hypertension (IIH) bei Kindern und Jugendlichen (Pseudotumor cerebri, PTC)
1. Ziel / Zweck
- Fachübergreifende Vorgehen bei IIH
- Diagnose
- Therapie
2. Geltungsbereich, Anwendungsbereich
- ZKJ-klinikübergreifend und Klinik für Augenheilkunde
3. Beschreibung
3.1 Definition: Intrakranielle Drucksteigerung > 28 cm H2O (25 cm H2O bei nicht sedierten und nicht adipösen Patienten) ohne Nachweis einer Raumforderung, Ventrikelerweiterung oder akuten Sinusvenenthrombose
1 – 10 : 100.000 / Jahr
3.2 Risikofaktoren:
- Medikamente: Kortikosteroide, Entzug von Kortikosteroiden, Tetrazykline, Orale Kontrazeptiva, Hypervitaminose A, Retinoide, Nalidixinsäure, Phenothiazine, Nitrofurantoin, Lithium, Danazol, Tamoxifen, Wachstumshormon, Interferon-alpha, Cyclosporin, Cimetidin, Amiodaron
- Hormonelle Störungen: Behandlungsbeginn der Hypothyreose, Hyperthyreose, Hypoparathyreoidismus, NNR-Über- und Unterfunktion, Menarche, Schwangerschaft,
- Allgemeinerkrankungen: Übergewicht, Hypophosphatasie, Eisenmangelanämie, GBS, Leukämie, NHL, Polyzythämie, chronische Otitis oder Sinusitis, Behcet Erkrankung, Antiphospholipid Syndrom, familiärer ATIII Mangel, SLE
3.3 Klinische Symptomatik:
Morgens und im Liegen betonter Druck- oder pulsierender Kopfschmerz, Verschlechterung beim Husten und Pressen, pulsatiler Tinnitus, transiente Sehstörungen (z.B. beim Aufstehen), Doppelbilder, Schwindel, verminderte Sehschärfe. Bewusstsein und Orientierung nicht eingeschränkt. Ab der Pubertät Mädchen häufiger als Knaben betroffen.
Augenärztlicher Befund:
- Stauungspapille (STP)
- Evtl. vergrößerter blinder Fleck, Gesichtsfelddefekte, Visuseinschränkung bis zur Erblindung
- Evtl. Abduzens-, evtl. Oculomotoriusparese
- Differenzialdiagnosen zur STP: Pseudo-STP (z.B. bei Hyperopie), Drusenpapillen, Papillitis (Borrelien, Bartonellen, Toxoplasmose, MOGAD)
4 Diagnostik
4.1 Anamnese
Es ist eine genaue Kopfschmerzanamnese zu erheben (Intensität 1 – 10, Dauer, Charakter, Lokalisation, Seitigkeit, Phasen pro Monat). Ferner müssen Symptome abgefragt werden, die für intrakranielle Hypertension typisch sind (Tinnitus, transiente visuelle Obskurationen, Doppelbilder, Nackensteifigkeit). Abfragen der Medikamentenliste, internistische Erkrankungen.
4.2 Klinische Untersuchung
Vollständiger internpädiatrischer Status mit Größe, Gewicht und BMI. Vollständiger neurologischer Status und Augenhintergrund (wenn kein Augenarztbefund vorliegt).
4.3 MRT mit MR-Venographie
Bei Erstkontakt und neu diagnostizierter Stauungspapille ist ein MRT zum Ausschluss einer Raumforderung, eines Hydrozephalus oder einer Sinusvenenthrombose zeitnah, z.B. innerhalb einer Woche erforderlich. Bei Bewusstseinsstörung immer stationäre Aufnahme und Akut-MRT oder CCT.
Fragestellung: Ausschluss Raumforderung, Hydrocephalus und Sinusvenenthrombose. Indirekte Hinweise auf IIH (nicht spezifisch): „Empty sella“ durch Impression des Selladiaphragmas, erweiterte retrobulbäre Optikusscheiden und Impression des Bulbus oculi von hinten (T2, Orbitadünnschichtung, bei T1 Fettsuppression), Engstellung der Sinus (nicht Ursache, sondern Folge des gesteigerten Liquordrucks).
4.4 Lumbalpunktion mit Messung des Eröffnungsdruckes
Erst nach Ausschluss Raumforderung, in der Regel stationär, allenfalls tagesstationär. Sedierung nach separater SOP ZKJ oder mit z.B. Piritramid (Dipidolor ®) 0,05-0,1 mg/kg (maximal 3-6 mg absolute Dosis) und Midazolam (Dormicum ®) 0,1-0,2 mg/kg.
Bei Kindern sind Öffnungsdrücke > 28 cm H20 als pathologisch zu werten, cave Druckerhöhung durch Sedativa und Narkose (Huh J et al. N Engl J Med 2010). Bei nicht sedierten und nicht adipösen Patienten ist bereits ein Öffnunsdruck > 25 cm H20 als pathologisch zu werten.
Ansonsten unauffälliger Liquorbefund: Zellzahl, Protein, Zucker, Laktat
4.5 Labordiagnostik
In Abhängigkeit von der Klinik zum Nachweis/Ausschluss der o.g. Diff.-Diagnosen
-
- Ophthalmologische Untersuchungen im Verlauf
Bei stabilem Befund alle 3 Monate.
Ophthalmologisch sind zu erfassen: Sehschärfe, Gesichtsfeld (statisch, bei fortgeschrittenen Ausfällen kinetisch), Motilität, Papillenbefund (Atrophie ja / nein > GCL-Komplex, Ausmaß der Stauung via OCT Volumetrie des Sehnervenkopfes (ONH-STP).
Bei drohender Visusminderung sollten Visus und Gesichtsfeld alle 2 – 4 Wochen bestimmt werden.
5 Therapie
5.1 Therapieziele
Beschwerdefreiheit, Vermeidung von Optikusatrophie und Sehminderung, angepasst an Krankheitsschwere und Verlauf
5.2 Durchführung der Therapie
Die Therapie fußt auf mehreren Säulen. Vor Einleiten operativer Maßnahmen sollten alle anderen Optionen ausgeschöpft worden sein und eine dringliche Indikation bestehen. Eine leichte STP ohne Beschwerden und gravierende ophthalmologische Befunde zwingt nicht zur monatelangen Dauertherapie oder Therapieeskalation.
- Gewichtsreduktion bei Adipositas
- Ggfs. Behandlung endokrinologischer oder anderer Grunderkrankungen
- Medikamente:
- Acetazolamid (25 – 100 mg/kg/Tag, maximale Absolutdosis 2g/Tag, oral in 2 bis 4 Dosen); evtl. kombiniert mit Furosemid 0,5-2 mg/kg/Dosis 2-3 mal am Tag, max. 80 mg; Elektrolytkontrolle alle in der Eindosierungsphase und bei Dosisänderungen). Bei Notwendigkeit langer Behandlung Nieren-Sonographie alle 3 – 6 Monate wegen der Möglichkeit renaler Verkalkungen.
- Die Erwachsenenleitlinie schlägt auch Topiramat vor, dabei bei Kindern aber die Möglichkeit kognitiver Nebenwirkung zu beachten. Eine dabei evtl. erwünschte Nebenwirkung kann Gewichtsabnahme sein.
- Wiederholte Lumbalpunktionen:
- Bei Erwachsenen sind regelmäßige Lumbalpunktionen (2x/Woche) üblich, bis der Eröffnungsdruck < 20 cm H2O ist. Dieses Verfahren erscheint für Kinder in der Regel zu invasiv, nach Datenlage hält die Druckminderung auch nur maximal 8 Stunden an. Bei Kindern bewirkt die Entnahme von 0,9 ml Liquor eine (vorübergehende) Drucksenkung von 1 cm H20 (McLaren et al. J Child Neurol 2017)
- Operative Maßnahmen:
Bei medikamentenresistenter Drucksteigerung, schwerer Stauungspapille und zunehmendem Visusverfall/Gesichtsfeldverschlechterung sind folgende operative Maßnahmen zu erwägen:
- Lumboperitonealer oder ventrikuloperitonealer Shunt, vor allem bei gravierenden Kopfschmerzen
- Mikrochirurgische Fensterung der Optikusscheide bei vordergründig opthlamologischen Problemen (zu Indikationsstellung und Technik s. Lagrèze W. Ophthalmologe 2009).
- Interventionelle venöse Angioplastie, wenn bei fixierter Sinusstenose ein Druckgradient nachweisbar ist.
6 Organisatorische Aspekte:
- Anmeldung zur ambulanten neuropädiatrischen Behandlung: Tel 43520
- Anmeldung zur notfallmäßigen ambulanten pädiatrischen Vorstellung (Neuropädiater kann dann konsiliarisch dazu kommen): Tel 43030
- Anmeldung zur stationären neuropädiatrischen Behandlung, Station Escherich, Tel 44160
- Notfallmäßige stationäre Aufnahme bei überfüllter Neuropädiatrie jederzeit über die Notfallambulanz (s. oben)
- MRT-Anmeldung am besten über (Neuro-)Pädiatrie, da immer die Frage der Sedierung/Narkose zu klären ist.
- Bei dringenden Fällen sollte/kann ein Oberarzt oder Facharzt der Neuropädiatrie unmittelbar angesprochen werden, Tel 43520 oder 43150 (Sekretariat Direktor)
- Anmeldung Ophthalmologie 40440
7 Literatur
AWMF-Leitlinie der DGN: Idiopathische intrakranielle Hypertension, Entwicklungsstufe: S1, Gültig bis: 2024. AWMF-Registernummer: 030/093
Lagrèze W. Indikation und Technik der Sehnervenscheidenfensterung. Ophthalmologe 2009;106: 452-456. doi: 10.1007/s00347-009-1922-4.
Swaiman’s Pediatric Neurology, Principles and Practice, 5. Auflage, Elsevier-Saunders 2012
McLaren SH, Monuteaux MC, Delaney AC, Landschaft A, Kimia AA. How Much Cerebrospinal Fluid Should We Remove Prior to Measuring a Closing Pressure? J Child Neurol. 2017; 32: 356-359
Avery RA, Shah SS, Licht DJ, Seiden JA, Huh JW, Boswinkel J, Ruppe MD, Chew A, Mistry RD, Liu GT. Reference range for cerebrospinal fluid opening pressure in children. N Engl J Med. 2010; 363: 891-3
| Version | Gültigkeitsdatum | Beschreibung der Änderung | Autor | ||
| V1 | 11.06.21 | Aktualisierung | Prof. Lagrèze | ||
| V1 | 02.12.22 | Das Dokument ist auf dem aktuellen Stand | Prof. Lagrèze | ||
| V1 | 13.09.2023 | Das Dokument ist auf dem aktuellen Stand | Prof. Lagrèze | ||
| V1 | 01.10.2024 | Das Dokument ist auf dem aktuellen Stand | Prof. Lagrèze | ||
| V1 | 15.10.2025 | Das Dokument ist auf dem aktuellen Stand | Prof. Lagrèze | ||
| Geltungsbereich und Freigabe | |||||
| X Arzt | |||||
| Leiter Sektion NKS Klinik für Augenheilkunde | |||||
Malignes Glaukom / aqueous misdirection
Definition
Fehlleitung des Kammerwassers in den Glaskörperraum/vorderen Glaskörper
Inzidenz
2-4% nach vor allem, jedoch nicht ausschließlich filtrierender Chirurgie (aber auch ohne vorhergegangenen Eingriff)
in phaken > pseudophaken > aphaken Augen
Prävention
keine Miotika (Pilocarpin, Spersacarpin)
Ausnahme: Anordnung durch den Operateur
Partnerauge betroffen? erhöhtes Risiko
Diagnose
1. flache bis aufgehobene Vorderkammer
2. erhöhter Augeninnendruck
3. (offene Iridektomie)
4. nach Trabekulektomie bereits Augendruck >10mmHg bei flacher Vorderkammer
5. Myopisierung (als indirekter Hinweis)
Primäre Therapie
1. Zykloplegie: Atropin AT 3-5x tgl. (alternativ Zyklolat AT)
2. Minderung der Kammerwasserproduktion:
α-Agonisten: Brimonidin
β-Blocker: Timolol
Karboanhydrasehemmer: Acetazolamid oral oder i.v.
3. Minderung des Glaskörpervolumens (Osmofundin 10% i.v.)
Miotika kontraindiziert (schon bei Verdacht)
Ca. 50% Erfolg nach 3-5 Tagen, sonst chirurgische Therapie
Chirurgische Therapie
Eröffnen der vorderen Glaskörpergrenzmembran (durch offene Iridektomie/Iridotomie mittels Nd-YAG-Laser, Vitrektomie ggf. kombiniert mit Katarakt-/Linsenoperation)
Literatur
Rauscher, Parrish (2008) Curr Opin Ophthalmol
Foreman-Larkin et al. (2015) J Ophthalmol
| Version | Gültigkeitsdatum | Beschreibung der Änderung | Autor |
| V1 | 6.11.2005 | Ersterstellung | Reinhard |
| V2 | 02.09.2013 | Aktualisierung | Jordan |
| V3 | 25.10.2017 | Aktualisierung | Anton |
| V4 | 20.05.2021 | Aktualisierung | Lübke |
| V4 | 02.12.2022 | Das Dokument ist auf dem aktuellen Stand | Lübke |
| V4 | 13.09.2023 | Das Dokument ist auf dem aktuellen Stand | Prof. Lübke |
| V4 | 01.10.2024 | Das Dokument ist auf dem aktuellen Stand | Prof. Lübke |
| V5 | 15.10.2025 | Das Dokument ist auf dem aktuellen Stand | Prof. Lübke |
Primärer akuter Winkelblock
Definition:
akut auftretende Kammerwinkelverlegung mit starkem Augeninnendruckanstieg meist bedingt durch primären Pupillarblock
Inzidenz:
2-4 Fälle pro 100.000 Einwohner jährlich (Europa), in Asien höher
Symptome/Befunde:
Kopfschmerzen, Übelkeit, Sehverschlechterung, Sehstörungen
Injizierte Bindehaut, Hornhautödem, flache bis aufgehobene Vorderkammer, fehlendes Pupillenspiel, erhöhter Augeninnendruck
Besonderheit:
Ausschluss sekundärer Winkelblock (Einseitigkeit? retroiridaler Druck?)
Z.n. intraokulären Eingriffen? Differentialdiagnose aqueous misdirection
Funduskopie / Sonografie
Primäre Therapie:
Rasche Drucksenkung
- Minderung der Kammerwasserproduktion:
Lokal: 5x im Abstand von 5 Minuten tropfen (z.B. Brimonidin)
systemisch: Acetazolamid (500mg) intravenös,
- ggf. Minderung des Glaskörpervolumens mit hyperosmolaren Infusionen (z.B. Osmofundin 10%)
- Halten des niedrigeren Druckes mit lokaler und systemischer Therapie (z.B. Combigan AT 2x tgl. und Acetazolamid p.o.)
Bei vorhandenem Pupillenspiel: Pilocarpin AT zusätzlich
Partnerauge mit normalem IOD aber ggf. Gefahr für Winkelblock: Pilocarpin AT 2x tgl.
Chirurgische Therapie:
im Optimalfall bei gesenktem IOD: chirurgische Iridektomie (im Verlauf ggf. auch am Partnerauge)
Bei konservativ nicht zu kontrollierendem IOD: dringliche chirurgische Iridektomie
Alternativen individuell prüfen: YAG-Iridotomie, Linsenoperation
Literatur:
Prum et al. (2016) Ophthalmology
EGS Guidelines 5th Edition (2021)
| Version | Gültigkeitsdatum | Beschreibung der Änderung | Autor |
| V1 | 11.11.2010 | Ersterstellung | Neuburger |
| V2 | 01.01.2011 | Pilo Partnerauge. Notfall-IE | Neuburger |
| V3 | 12.02.2015 | Präzisierung lokale Therapie; Ergänzung Funduskopie | Jordan / Neuburger |
| V4 | 28.02.2019 | Überprüfung auf Aktualität | Anton |
| V5 | 20.05.2021 | Gesamtüberarbeitung | Lübke |
| V5 | 22.12.2022 | Das Dokument ist auf dem aktuellen Stand | Lübke |
| V5 | 23.09.2023 | Das Dokument ist auf dem aktuellen Stand | Prof. Lübke |
| V5 | 01.10.2024 | Das Dokument ist auf dem aktuellen Stand | Prof. Lübke |
| V5 | 15.10.2025 | Das Dokument ist auf dem aktuellen Stand | Prof. Lübke |
Betreuung von Endophthalmitis-Patienten
Die Endophthalmitis ist in 90% der Fälle eine postoperative Komplikation, die in der Regel akut verläuft. Neben Exotoxinen und Endotoxinen von Bakterien, die im Auge aufgrund des Immunprivilegs gute Wachstumsvoraussetzungen finden, ist die immunologische Abwehrreaktion im Verlauf eine der Hauptursachen für die Schädigung insbesondere der Netzhaut.
1. Bei jedem Verdacht auf Endophthalmitis: Vorstellung beim Oberarzt unabhängig von der Uhrzeit. Dieser sollte die Betreuung für den gesamten Krankenhausaufenthalt übernehmen oder falls verhindert - wie unter 7. beschrieben an einen Kollegen (z.B. Diensthabenden) übergeben.
2. Die Erstuntersuchung muss folgendes beinhalten:
- Anamnese (Schmerzentwicklung, Progredienz der Sehverschlechterung)
- Visus
- VA-Befund (Zellen, Fibrin, Höhe des Hypopyon)
- Fundusrot (kein, schwaches, mittel, deutliches)
- Funduseinblick (kein Einblick, schemenhaft)
- Bei fehlendem Einblick muss eine Ultraschalluntersuchung durchgeführt werden
- Befunde dokumentieren!
3. Operative Eingriffe sind als Notfall einzustufen und müssen in der Regel innerhalb der ersten zwei Stunden nach Eintreffen des Patienten erfolgen. Die Notfallkategorie muss im Op-Planer (Prometheus) angegeben werden.
4. Durch das Pflege-Team im Operationssaal ist eine Vitrektomie vorzubereiten. Bei jedem operativen Eingriff, auch bei einer Spülung, müssen Proben entnommen werden (siehe „Endophthalmitis-Set“).
5. Antibiotika werden nach Standard (QM-Dokument: „Intraokuläre Medikamente“) in Vorderkammer und/oder Glaskörperraum gegeben.
6. Die systemische und topische Antibiotikatherapie wird unverzüglich gestartet (siehe QM-Handbuch) und vor Probenentnahme auf dem Anforderungszettel „Mikrobiologie“ notiert.
7. Die Kulturergebnisse müssen regelmäßig auf dem Befundserver oder per Telefon (17-6530/6529) (vorläufiger Befund) abgefragt und die Therapie (lokal und systemisch) angepasst werden.
8. Eine lokale und systemische Steroidtherapie kann in der Regel ab dem ersten postoperativen Tag begonnen werden.
9. ÜBERGABE. Patienten mit Endophthalmitis müssen von Vor- und Nachgänger im Dienst gemeinsam untersucht werden, um den Krankheitsverlauf besser beurteilen zu können.
10. Indikation zu einer Re-Operation. Am ersten postoperativen Tag nimmt das Fibrin in der Vorderkammer in der Regel etwas zu. Die deutliche Abnahme oder der Verlust von Fundusrot im Tagesverlauf macht eine umgehende Mitbeurteilung durch den betreuenden Oberarzt und gegebenenfalls eine Re-Vitrektomie nötig. Unabhängig von der Tageszeit muss sich der betreuende OA bei Verdacht auf Verschlechterung auch funduskopisch persönlich ein Bild machen.
11. Patienten mit „hauseigener“ Endophthalmitis sind Prof. Reinhard vorzustellen. Die Betreuung der Patienten sollte mit wenig Personalwechsel einhergehen.
Literatur:
1. Ness T, Serr A. [Diagnostics for endophthalmitis]. Klin Monbl Augenheilkd. 2008;225(1):44–9.
2. Behrens-Baumann W, Frank U, Ness T. [Rational antibiotic therapy in ophthalmology.]. Ophthalmologe [Internet]. Verfügbar unter: www.ncbi.nlm.nih.gov/entrez/query.fcgi
3. Ness T. [Endogenous endophthalmitis.]. Ophthalmologe [Internet]. 2007; Verfügbar unter: www.ncbi.nlm.nih.gov/entrez/query.fcgi
4. Ness T, Pelz K. [Endophthalmitis: improvement of culture results]. Ophthalmologe. 2000;97(1):33–7.
5. Ness T, Pelz K, Hansen LL. Endogenous endophthalmitis: microorganisms, disposition and prognosis. Acta Ophthalmol Scand. 2007;85(8):852–6.
6. Neß T. [Endophthalmitis]. Ophthalmol Z Dtsch Ophthalmol Ges. August 2018;115(8):697–706.
| Version | Gültigkeitsdatum | Beschreibung der Änderung | Autor | ||
| V12 | 01.04.2021 | Aktualisierung | Agostini, Neß | ||
| V12 | 02.12.2022 | Das Dokument ist auf dem aktuellen Stand | Agostini | ||
| V12 | 13.09.2023 | Das Dokument ist auf dem aktuellen Stand | Agostini | ||
| V12 | 01.10.2024 | Das Dokument ist auf dem aktuellen Stand | Agostini | ||
| V12 | 15.10.2025 | Das Dokument ist auf dem aktuellen Stand | Prof. Agostini | ||
| Geltungsbereich und Freigabe | |||||
| X Arzt | X Pflege | X Verwaltung | |||
| Ärztlicher Direktor Klinik für Augenheilkunde | Pflegedienstleitung Klinik für Augenheilkunde | Verwaltungsleitung Klinik für Augenheilkunde | |||
Elektrodiagnostik
Einführung
Die verschiedenen elektrophysiologischen Untersuchungsverfahren prüfen insbesondere die Funktion von Netzhaut, RPE und Sehnerv. Kenntnis des vermuteten Orts der Schädigung hilft bei der zielgerichteten Anforderung der passenden Untersuchung. Bei der Prüfung einer funktionell nachgelagerten Struktur sollte die Funktion der vorgelagerten Strukturen sichergestellt sein.
Bei der Anforderung sollte die Fragestellung (Differentialdiagnosen) sowie Umstände, die für Untersuchungsablauf oder Interpretation wichtig sind (z.B. Medientrübung, Ölfüllung, Anfallsleiden, enger Kammerwinkel (wg. Mydriasis), Vergenzfehler, Hornhautschäden (wg. Fädchenelektrode beim ERG/mfERG)) unbedingt angegeben werden, ebenso die Sehschärfewerte und erforderlichenfalls die Refraktionswerte (s.u.).
Kinder: Die meisten Untersuchungen lassen sich ab einem Alter von ca. 5 Jahren durchführen (Blitz-VEP ab Säuglingsalter), ggf. mit Einschränkungen in der Datenqualität. Möglichst früh am Tag einplanen, da dann höhere Kooperationsbereitschaft. Sedierung nur im Ausnahmefall.
Die nachfolgenden Empfehlungen sind angelehnt an Robson et al. (2018) ISCEV guide to visual electrodiagnostic procedures. Doc Ophthalmol 136:1–26.
Abkürzungen
| ERG | Ganzfeld-Elektroretinogramm |
| mfERG | multifokales Elektroretinogramm |
| EOG | Elektrookulogramm |
| PERG | Pattern ERG (Muster-ERG) |
| VEP | Visuell evoziertes Potential |
Fragestellung und zugehörige elektrophysiologische Untersuchung
| Fragestellung | Untersuchung | Dauer | Pupille | Refraktion |
| Panretinale Zapfen-, Stäbchen- & Bipolarfunktion | ERG | 1 h | Mydriasis | – |
| Netzhaut-Funktionskartierung ±30° (Zapfen, Bipolare) | mfERG | 45 min | Mydriasis | + |
| Pigmentepithelfunktion | EOG (+ERG/mfERG) | 1,5 h | Mydriasis | – |
| Ganglienzellfunktion | PERG | 45 min | spielende Pupille | ++++ |
| Funktion der gesamten Sehbahn | VEP [Blitz-VEP, Visus-VEP] | 45 min | spielende Pupille | +++ außer Blitz-VEP |
| Sehbahnfehlkreuzung (Albinismus) | Albinismus-VEP | 30 min zusätzlich zu Standard-VEP | spielende Pupille | +++ |
Beispielhafte Indikationen sowie weitere Hinweise
ERG: Funktion der Netzhaut (Zapfen, Stäbchen, & Bipolare)
Indikationbeispiele: V. a. flächige Rezeptorschäden (Zapfen- Zapfen-Stäbchen-, Stäbchendystrophien, alle Formen von Nachtblindheit), sonstigen flächige NH-Schäden (z.B. xchromosomale Retinoschisis {Verlust der b-Welle}, CSNB, Atrophia gyrata) inkl. toxische NH-Schäden (z.B. Siderose, Vitamin A-Mangel).
Hinweise: Es ist nur geringe Mitarbeit der Patienten erforderlich, Auch bei moderater Medientrübung möglich.
mfERG: Netzhaut-Funktionskartierung ±30°
Indikationbeispiele: V.a. Makuladystrophien, Makuladegeneration, funktionelle Sehstörung, außerdem für (Hydroxy-) Chloroquin-Screening (vgl. entsprechendes QM-Dokument).
Hinweise: Es ist sehr gute Mitarbeit des Patienten erforderlich.
EOG: Funktion des retinalen Pigmentepithels
Indikationbeispiel: V.a. M. Best
Hinweise: Gute Mitarbeit des Patienten ist erforderlich (gezielte Blicksprünge), Visus nicht unter ≈ 0,1, Nystagmus erschwert die Untersuchung.
Das EOG sollte je nach Fragestellung mit dem ERG oder dem mfERG kombiniert werden und nicht als Einzeluntersuchung stattfinden.
Pattern-ERG: Funktion der retinalen Ganglienzellen
Indikationbeispiele: V.a. Glaukom (Visus ≥ 0,8), in speziellen Fällen bei unklarer Sehstörung (z.B. zum Nachweis guter Akkomodation bei vermutetem post-retinale Schaden bei simultaner Messung des VEP). Historisch zum Test der Makulafunktion (stattdessen mfERG).
Hinweise: Bestmögliche Refraktion und spielende Pupille besonders wichtig.
VEP: Funktion der Sehbahn
Indikationbeispiele: V. a. Optikusneuritis, komprimierende, vaskuläre, entzündliche, degenerative und toxische (z.B. Ethambutol) Veränderungen der Sehbahn.
Hinweise: Gute Refraktion und spielende Pupille wichtig.
Sonderformen:
- Blitz-VEP: Sinnvoll, wenn nur eine grobe Funktionsabschätzung der gesamten Sehbahn erforderlich ist; dabei ist die Güte der optischen Abbildung im Auge ohne Bedeutung. Wird insbesondere bei Säuglingen und Kleinkindern durchgeführt.
- Albismus-VEP: Besonders sinnvoll bei V.a. okulären Albinismus.
- Visus-VEP: Zur ungefähren objektiven Schätzung der Sehschärfe. Genauigkeit bei Amblyopie und Verzerrtsehen reduziert.
Weiterführende Literatur:
Robson et al. (2018) ISCEV guide to visual electrodiagnostic procedures. Doc Ophthalmol 136:1–26.
Darüber hinaus gibt es zahlreiche Reviews, z.B.
Whatham AR et al. (2014) The value of clinical electrophysiology in the assessment of the eye and visual system. Clin Exp Optom 97:99–115.
Meigen T (2015) Elektrophysiologie in der Augenheilkunde. Ophthalmologe 112:533–546.
| Version | Gültig ab: | Beschreibung der Änderung | Autoren |
| V1 | 2003 | Ersterstellung | Bach |
| V2 | Dez. 2006 | mfVEP | Bach, Poloschek |
| V3 | November 2016 | Generelle Überarbeitung | Heinrich |
| V4 | Juli 2021 | Straffung, Überarbeitung der Struktur, Literatur | Heinrich |
| V4 | 02.12.2022 | Das Dokument ist auf dem aktuellen Stand | Heinrich |
| V4 | 13.09.2023 | Das Dokument ist auf dem aktuellen Stand | Prof. Heinrich |
| V4 | 01.10.2024 | Das Dokument ist auf dem aktuellen Stand | Prof. Heinrich |
| V4 | 15.10.2025 | Das Dokument ist auf dem aktuellen Stand | Prof. Heinrich |
Anteriore ischämische Optikusneuropathie (AION) Behandlungsempfehlung
Zweck und Geltungsbereich
Vereinheitlichung von Empfehlungen bzgl. Therapie und Vorgehen bei AION innerhalb der Augenklinik, gilt für den ärztlichen Bereich.
Allgemeines
Die AION ist ein häufiges Krankheitsbild. Das Erkennen einer arteriitischen Genese ist die wichtigste Maßnahme, wenn ein Patient mit AION in augenärztliche Behandlung kommt. Bei Verdacht auf arteriitische Genese ist umgehend eine hochdosierte Cortisontherapie einzuleiten (siehe Punkt 3d).
- Pathologie: akute Hypoperfusion der kurzen hinteren Ziliararterien
- Symptome: Plötzliche, meist schmerzlose Sehverschlechterung
- Klinik: Gesichtsfeldausfall, Papillenödem, RAPD bei einseitigem Befund
- Initiale Abklärung in der Ambulanz: Anamnese, Visus, RAPD, Gesichtsfeld, Papillenbefund, Labor: BSG, Fibrinogen, CRP, BB, Na, K, Krea, BZ
- Differentialdiagnose der arteriitischen (A) und nicht-arteriitischen (N) AION anhand charakteristischer Merkmale (Abweichungen hiervon möglich):
| Merkmal | AAION | NAION |
| Ursache | Riesenzellarteriitis | Multifaktoriell |
| Patientenalter | Ab 40. Lebensjahr, meist älter | Ab 40. Lebensjahr |
| Labor | BSG >50 mm/h, CRP > 10 mg/L und Fibrinogen erhöht (Cave: ca. 4% BSG<40 mm/h und CRP/Fibr. normal*) | Normale Werte für BSG, Fibrinogen, CRP** |
| Schmerzanamnese | Druckschmerz Schläfe, Kau-/Kieferschmerz, Tastbefund Arteria temporalis | Keine, selten Kopfschmerzen am Tag zuvor |
| Allgemeinsymptome | Abgeschlagenheit, Fieber, Gewichtsverlust, Polymyalgie | Keine |
| Sehbeschwerden, Gesichtsfeld | Sehr ausgeprägte Sehminderung, im Vorfeld transiente Sehstörung oder Diplopie, deutlicher Gesichtsfelddefekt | Visus variabel, Sehminderung oft nach dem Erwachen bemerkt, oft altitudinaler Gesichtsfeldausfall unten |
| Papillenbefund | Blasse Papillenschwellung bei meist normaler Papillenfläche, Cotton wool Herde und Blutungen möglich | Hyperämie, oft sektorielle Papillenschwellung mit Papillenrandblutungen, Cotton wool Herde bei kleiner Papillenfläche, ggf. Drusen |
*Salvarani and Hunder, Arthritis Rheum. 2001; Hellmich, B et al Ann Rheu Dis 2019; Ness et al 2019 . 116:899–914
**Wenn Werte auffällig aber übrige Merkmale für AAION nicht passen: Begleiterkrankungen abfragen, z.B. pulmonaler Infekt, Harnwe, Tumorerkrankung etc.
- AAION:
- Pathogenese: Granulomatöse Entzündung der Wand von Blutgefäßen im gesamten Körper, die zu einem Verschluss u.a. der hinteren Ziliararterien führt.
- Verlauf: plötzlicher, nicht reversibler Gesichtsfeldausfall/Erblindung, oft zusammen mit den oben aufgeführten Allgemeinbeschwerden. Ca. 20% der Patienten haben keine Allgemeinsymptome. Ohne adäquate Therapie kommt es innerhalb von wenigen Tagen zu einer Beteiligung des zweiten Auges. Ca. 4% haben weder BSG noch CRP Erhöhung.
- Diagnostik
- Klinischer Verdacht (Anamnese, Tastbefund, Visus, Organbefund)
- Blutabnahme: BSG, kl. BB, CRP, Fibrinogen, Na, K, Krea, BZ
- Dopplersonographie in der Rheumatologie oder Neurologie
- MRT mit KM, innerhalb 3-5 Tagen, Anforderungsschein im Medoc über Order entry oder als Studien MRT über die Rheumatologie
- 3-5 Tage später ambulante OP eintragen (Antikoagulation absetzen / umstellen) Aufklärung inklusive Histo-Einwilligung
- Nach der neuen EULAR Empfehlung ist eine Biopsie bei positiver Bildgebung (Doppler Sonographie und/oder MRT) nicht mehr erforderlich*.
- Ambulant: Brief schreiben mit Vermerk der weiterbehandelnden Stelle (in der Regel Hausarzt und Rheumatologie), dann zur Unterschrift Oberarzt wie gewohnt
- Das endgültige Ergebnis der histologischen Untersuchung im Falle einer Biopsie der Arteria temporalis erhält der Operateur. Er ist verantwortlich dafür, dass das Ergebnis an die betreuenden Ärzte (Hausarzt, Rheumatologe, Neurologe) weitergeleitet wird und ggfs weitere Masnahmen veranlasst werden.
- Fadenentfernung nach 1 Woche (Idealfall: Hausarzt)
- Vaskulitis-Konferenz zur Diskussion unklarer Fälle über Prof. Dr. Neß anmelden
*Dejacco, C Ann Rheu Dis 2018
- NAION
- Pathogenese: Multifaktorielles Geschehen, prädisponierende Anatomie Sehnervenkopf (kleine Papillenfläche (disc at risk), Drusen).
- Gesicherte Risikofaktoren:
- Kleine Papillenöffnungsfläche
- Diabetes mellitus
- Nächtliche arterielle Hypotonie
- Hypertonie
- Plötzlicher Blutverlust
- Schlafapnoe-Syndrom
- Einnahme von PDE-5-Hemmern (Viagra, Sildenafil)
- Spontanverlauf Visus und Gesichtsfeld
- Nach Erstdiagnose Verschlechterung innerhalb von 3 Wochen möglich
- Über 2 Jahre: Visus konstant oder leicht besser
- Therapieempfehlungen+Vorgehen: Es gibt keine erfolgreiche Akuttherapie.
- Keine Evidenz für systemische Steroide, Therapieversuch bei zweitem Auge oder dramatischer Visusminderung (Einzelfallentscheidung): 1mg/kg Körpergewicht Prednisolon, ausschleichend über 4 Wochen
- Risiko für NAION kontralateral: 15-25%, Rezidiv ipsilateral: 5%*
- Bei Befall des zweiten Auges sollte die Diagnose kritisch hinterfragt werden und ggfs erneut Bildgebung erfolgen (Doppler, MRT)
- falls keine Kontraindikation ASS 100 1 x täglich.
- Überweisung zum Hausarzt zur Evaluation + Optimierung obiger gesicherter Risikofaktoren: 24h-RR-Messung, Diabetes mellitus-Ausschluss obligat, Polysomnographie bei passender Anamnese, weitere Maßnahmen in Abhängigkeit zur Anamnese
- Patienten <50LJ zusätzlich auf Hyperkoagulopathien oder Vaskulitiden untersuchen
*Newman NJ, Scherer R, Langenberg P, et al. The fellow eye in NAION: report from the ischemic optic neuropathy decompression trial follow-up study. Am J Ophthalmol 2002; 134: 317-28.
Übersichtsarbeiten zum Thema:
- Biosse V. and Newman M.D., N Engl J Med 2015;372:2428-36
- Hayreh S.S., Graefes Arch Clin Exp Ophthalmol (2013) 251:1873–1884
- Arnold: J Neuro-Ophthalmol 2020; 40: 271-273
Anlage : Therapie Arteriitis temporalis
Organbedrohende (z.B. okuläre) Risiken:
| Therapieplan:
Letzte effektive Dosis bei geringem Rezidiv; bei schwerem Rezidiv 40 – 60 mg |
Supportiv-Maßnahmen:
|
Durch Rheumatologen ggf. im Verlauf verordnet:
Steroidsparende Medikation:
Indikation: hohe Rezidivgefahr oder Steroidnebenwirkungen
Tocilizumab (aIL6R) (zugelassen)
- KI: v.a. Infektionen: Hepatitis, Divertikulitis, Tuberkulose usw.
oder
- MTX (off Label)
- MTX 15 mg s.c./Woche *
- Beginn nur, wenn Kreatinin unterhalb des oberen Normwertes liegt
- Folsäure 10 mg po, 2 Tage nach MTX
- MTX-Dosisreduktion auf 7,5 mg pro Woche, wenn Prednison ≤ 5 mg/d
- MTX-Stop: 3 Mo nach Dosisreduktion des MTX
* MTX-Reduktion auf 10 mg s.c. /Wo bei Intoleranz
Bei persistierenden Nebenwirkungen trotz MTX-Reduktion (Erhöhung der Leberenzyme über das Doppelte des oberen Normwertes, Kreatinin oberhalb des oberen Normwertes, Übelkeit, Brechreiz etc.) wird MTX abgesetzt
Plan zur Reduktion der Prednisolondosis
| Woche | ≥ 60 kg KG | Datum von-bis |
| 1. | 30-20-10 (60 mg) | |
| 2. | 30-20-0 (50 mg) | |
| 3. | 30-10-0 (40 mg) | |
| 4. | 25-10-0 (35 mg) | |
| 5. | 25-5-0 (30 mg) | |
| 6. | 20-0-0 (20 mg) | |
| 7. | 17,5-0-0 (17,5 mg) | |
| 8. | 15-0-0 (15 mg) | |
| 9. | 12,5-0-0 (12,5 mg) | |
| 10.-13. | 10-0-0 | |
| 14.-17. | 9-0-0 | |
| 18.-21. | 8-0-0 | |
| 22.-25. | 7-0-0 | |
| 26.-29. | 6-0-0 | |
| 30.-33. | 5-0-0 | |
| 34.-37. | 4-0-0 | |
| 38.-41. | 3-0-0 | |
| 42.-45. | 2-0-0 | |
| 46.-48. | 1-0-0 |
| Version | Gültigkeitsdatum | Beschreibung der Änderung | Autor | ||
| V1 | 03.11.2016 | Ersterstellung | PD Dr. Biermann PD Dr. Neß | ||
| V2 | 30.12.2019 | Aktualisierung | Prof. Neß | ||
| V3 | 28.04.2021 | Aktualisierung | Prof. Neß | ||
| V3 | 02.12.2022 | Das Dokument ist auf dem aktuellen Stand | Prof. Neß | ||
| V3 | 13.09.2023 | Das Dokument ist auf dem aktuellen Stand | Prof. Neß | ||
| V3 | 01.10.2024 | Das Dokument ist auf dem aktuellen Stand | Prof. Neß | ||
| V3 | 15.10.2025 | Das Dokument ist auf dem aktuellen Stand | Prof. Neß | ||
| Geltungsbereich und Freigabe | |||||
| X Arzt | X Pflege | Verwaltung | |||
| Ärztlicher Direktor Augenklinik | Pflegedienstleitung Augenklinik | Verwaltungsleitung Augenklinik | |||
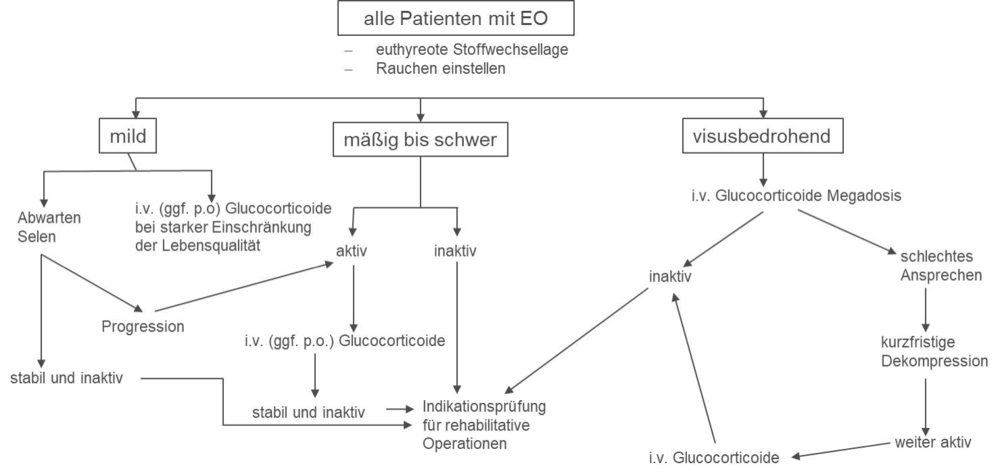
Endokrine Orbitopathie
Bei jedem Patienten mit endokriner Orbitopathie (EO) sollen Scores für Aktivität und Schweregrad der Erkrankung ermittelt werden. Für beide Augen wird immer ein gemeinsamer Score gebildet, wobei stets die stärkere Ausprägung zugrunde gelegt wird.
Entzündungsaktivität (CAS = Clinical Activity Score)
| Symptom | Punkt |
| Spontaner retrobulbärer Schmerz | 1 |
| Schmerz bei Auf- oder Abblick | 1 |
| Lidschwellung | 1 |
| Rötung Augenlider | 1 |
| Rötung Konjunktiva | 1 |
| Karunkel- oder Plicaschwellung | 1 |
| Chemosis | 1 |
| Summe: inaktiv < 3, aktiv ≥ 3 |
Schweregrad
| mild | mäßig bis schwer | visusbedrohend | |
| ≥1 Kriterium erfüllt | ≥ 2 Kriterien erfüllt | ≥1 Kriterium erfüllt | |
| Lidretraktion | < 2 mm | ≥ 2 mm | |
| Weichteilaffektion | mild | mäßig bis schwer | |
| Exophthalmus | < 3 mm | ≥ 3 mm | |
| Doppelbilder | keine, ggf. intermittierend | stabil oder schwankend | |
| Hornhautaffektion | keine oder gutes Ansprechen auf TEM | Ulcus / Perforation | |
| Optikusaffektion | keine | keine | Kompression |
nach: Bartalena et al., Eur Thyroid J, 2016
1 Methylprednisolon 1. – 6. Woche: 1x 500mg/Wo. i.v.; 7. – 12. Woche 1 x 250 mg/Wo. i.v.
In ausgewählten Fällen ist eine orale Gabe bei fehlenden Kontraindikationen ebenfalls möglich. Hierfür Einnahme von 100mg Medrol® Tabletten in o.g. Dosierung 1x wtl. morgens nach dem Frühstück.
2 Methylprednisolon 1000mg i.v. über 3 Tage
3 Selenase® 100µg 2x tgl. p.o. für ein halbes Jahr
Sollte die Methylprednisolon i.v. Gabe 1x wöchentlich über den Hausarzt nicht möglich sein, ist eine Gabe über die endokrinologische Ambulanz möglich (Anmeldung unter Tel.: 35120)
| Version | Gültigkeitsdatum | Beschreibung der Änderung | Autor | |
| V1 | 22.06.2006 | Ersterstellung | Dr. Beisse | |
| V2 | 02.04.2006 | Änderung der Kriterien für NOSPECS | Dr. Beisse | |
| V3 | 14.12.2008 | CAS bei Erstvorstellung x/7 statt /10 | Dr. Beisse | |
| V4 | 29.08.2010 | Erneute Änderung der Kriterien für NOSPECS (Exophthalmos) | Dr. Beisse | |
| V5 | 25.09.2020 | Entfernen von NOSPECS, Anpassung CAS Score, Hinzufügen EUGOGO Kriterien, Hinzufügen Therapiealgorithmus | Dr. Bleul | |
| V5 | 02.12.2022 | Das Dokument ist auf dem aktuellen Stand | Prof. Lagrèze | |
| V5 | 13.09.2023 | Das Dokument ist auf dem aktuellen Stand | Prof. Lagrèze | |
| V5 | 01.10.2024 | Das Dokument ist auf dem aktuellen Stand | Prof. Lagrèze | |
| V5 | 15.10.2025 | Das Dokument ist auf dem aktuellen Stand | Prof. Lagrèze | |
| Geltungsbereich und Freigabe | ||||
| X Arzt | ||||
| Ärztlicher Direktor | Sektionsleiter NKS | |||
| Register | Erkrankung | Informationen zum Register |
| Peters-Register | Peters Anomalie | folgt |
| Biobank Klinik für Augenheilkunde | Tumore Augenoberfläche | folgt |
| MACTEL Register | Makuläre Teleangiektasie | https://www.lmri.net/mactel-registry |
| ROP Register | Frühgeborenen Retinopathie | https://rop-register.grade.uni-bonn.de |
| CCS Register | Chorioretinopathia centralis serosa | folgt |

Dr. Katalin Komlosi
Fachärztin für Humangenetik
Fachärztin für Kinder- und Jugendmedizin
Institut für Humangenetik
Universitätsklinikum Freiburg
Freiburg Zentrum für Seltene Erkrankungen (FZSE)
Lehener Str. 86
(Poststelle Tumorbiologie)
79106 Freiburg
E-Mail für allgemeine Anfragen: fzse@uniklinik-freiburg.de
Medizinische Anfragen: fzse.lotsin@uniklinik-freiburg.de
Montag, Dienstag und Donnerstag: 09:00-12:00 Uhr
Telefon: +49 761 270 77030
Bei dringenden pädiatrischen Anfragen wenden Sie sich bitte direkt an die Pforte der Kinderklinik (0761 - 270 43000)
Anfragen von Patient*innen mit unklarer Diagnose können nur schriftlich mit ärztlicher Begründung durch den/die einweisende*n Ärzt*in entgegengenommen werden.
