Schädelbasischirurgie
Was bedeutet ein Krankheitsherd im Bereich der Schädelbasis?
Die Schädelbasis umfasst den unteren Teil des Schädels einschließlich der Übergänge zur Halswirbelsäule, zum Nasen-Rachenraum und zum Gesichtsschädel. Krankheitsherde in diesem Bereich wirken sich oft auf die tief gelegenen Teile des Gehirns (z.B. Hirnstamm) und die 12 Hirnnerven aus, so dass sie manchmal erst durch diese Auswirkungen bemerkt werden.
Solche Krankheitsherde können durch Tumore (z.B. Keilbeinflügelmeningeome, Akustikusneurinome), aber auch durch Verletzungen (z.B. Schädelbrüche im Bereich der Frontobasis), eine Instabilität der Kopfgelenke oder Entzündungen gebildet werden.
Wir danken Prof. Rosahl aus Erfurt für die freundliche Genehmigung zur Verwendung der 3 nachstehenden Abbildungen.
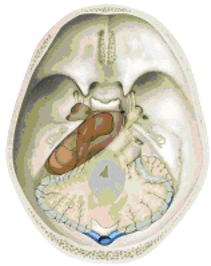
Abb. 1: Meningeome im Bereich der hinteren Schädelbasis (braun). Das Kleinhirn und der Hirnstamm können durch die Tumore verdrängt werden. Um das knöcherne Felsenbein herum wachsen die Tumoren aus der hinteren auch in die mittlere Schädelgrube ein (sog. "petroclivale Meningeome").
Wenn durch die Erkrankung Hirnnerven betroffen sind, dann äußert sich das in Symptomen wie:
- Riech- und Geschmacksstörungen (Riechnerv)
- Sehstörungen (Sehnerv)
- Doppelbildern (3 Augenmuskelnerven)
- Gesichtsschmerz oder Taubheitsgefühl in Teilen des Gesichtes (Trigeminus)
- Lähmung von Teilen der Gesichtsmuskulatur (Gesichtsnerv, Nervus fazialis)
- Hörminderung, Ohrgeräusche = Tinnitus (Hörnerv)
- Schwindel und Gangunsicherheit (Gleichgewichtsnerv)
- Schluckstörungen, Heiserkeit (Schlucknerven)
- Schwäche der Gesichts-, Kopf- und Schultermuskulatur
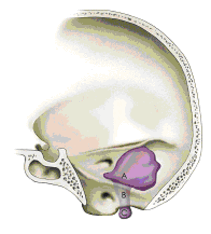
Abb. 2: Tumore im Bereich der Schlucknerven können sich durch knöcherne Kanäle der Schädelbasis und das Hinterhauptsloch in den Bereich des Kopf-Hals-Überganges ausdehnen.
Andere Symptome, wie Gangunsicherheit, Lähmungen und Gefühlsstörungen im ganzen Körper können durch Druck auf den Hirnstamm ausgelöst werden (siehe Abb. 1). Durch eine Verlegung des Abflusses der Hirnflüssigkeit (Liquor) entstehen Gangstörungen, Gedächtnisstörungen, Kopfschmerzen und Störungen der Kontrolle der Blasenfunktion.
Drückt ein Tumor auf den Vorderlappen oder den Schläfenlappen des Gehirns, dann können auch Persönlichkeitsveränderungen und Krampfanfälle auftreten. Auch hormonelle Störungen (Druck auf die Hirnanhangsdrüse = Hypophyse) sind manchmal Zeichen eines Krankheitsherde im Bereich der Schädelbasis.
Mit welchen Untersuchungsmethoden kann man einen Krankheitsherd im Bereich der Schädelbasis erkennen?
Die meisten Krankheitsherde werden mit der Kernspintomographie (MRT) und der Computertomographie (CT) sichtbar gemacht.
Oft kommen Untersuchungen der Funktionen der Hirnnerven wie Hör-, Seh- und Gleichgewichtstest zum Einsatz. Elektrophysiologische Untersuchungen der Funktionen (z.B. Hirnstammpotenziale, AEP) ergänzen diese Tests.
Für gefäßreiche Tumore ist manchmal eine Gefäßdarstellung (Katheterangiographie) sinnvoll.
Welche Behandlungsmöglichkeiten gibt es?
Ohne eine Behandlung kann es zu dauerhaften Funktionsverlusten bis hin zu einer Schädigung der lebenswichtigen Zentren im Hirnstamm kommen.
Für die Behandlung von Krankheitsherden im Bereich der Schädelbasis ist eine gute Zusammenarbeit mehrerer Experten in interdisziplinären Zentren oft der beste Weg. In unserem interdisziplinären Team arbeiten Neurochirurgen, Mund-Kiefer-Gesichtschirurgen, HNO-Ärzte, Augenärzte, Neuroradiologen und Strahlentherapeuten zusammen. In einer Schädelbasiskonferenz wird in schwierigen Fällen gemeinsam über die beste Behandlungsform beraten.
Verletzungen der Schädelbasis müssen häufig sehr rasch versorgt werden. Bei langsam wachsenden Tumoren besteht dagegen oft medizinisch kein unmittelbarer Zeitdruck. Manchmal werden abschwellende oder wachstumshemmende Medikamente eingesetzt. Gefäßreiche Prozesse sind geeignet für eine Behandlung mit Kathetern (Embolisation). Die Strahlentherapie und die Radiochirurgie können bei manchen Tumoren sehr erfolgreich - oft zusätzlich zur chirurgischen Behandlung - eingesetzt werden.
Eine Operation ist sinnvoll, wenn andere Behandlungen weniger wirksam sind, zu starke Nebenwirkungen hervorrufen oder die Diagnose in Frage steht. Das Ziel der Operation ist die Beseitigung der Ursache der vorhandenen und die Verhinderung oder Verzögerung des Auftretens neuer Beschwerden.
Die Wahl der Operationsmethode richtet sich nach der Beschaffenheit und der Lage des Krankheitsprozesses. Der operative Zugang sollte so minimal wie möglich gestaltet werden. Dazu eignen sich besonders mikrochirurgische und endoskopische Verfahren, manchmal auch in Kombination. Je nach Lage des Krankheitsherdes arbeiten Experten verschiedener Spezialgebiete bei der Operation Hand in Hand.
Navigationsgeräte und ein Monitoring der Funktionen der Hirnnerven (siehe Abb. 3) können die exakte Operationsplanung und den Eingriff selbst unterstützen. Unter dem Mikroskop kann der Operateur den Krankheitsprozess sehen.
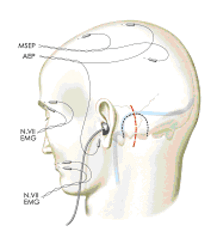
Abb. 3: Elektrophysiologisches Monitoring der Funktion von Hirnnerven während einer Operation in Vollnarkose.
Mit speziellen Mikroinstrumenten, Ultraschallzertrümmerern, elektrischer Verödung und Verdampfung, Laser oder Saugkanülen können Tumore entfernt werden. Gefäßfehlbildungen werden mit Titanclips verschlossen oder mit verschiedenen Materialien ummantelt.
Neurochirurgische Behandlungsmöglichkeiten bei Endokriner Orbitopathie (Morbus Basedow):
Bei dieser ursprünglich die Schilddrüse betreffenden Erkrankung kommt es durch Antikörper zu einer Vermehrung des Fettgewebes in der Augenhöhle (Orbita). Dies führt zu einem erhöhten Augeninnendruck, welcher schmerzhaft sein kann und zu einem Hervortreten der Augen führt (sog. Exophthalmus). Zudem kann es zu einer Veschlechterung der Sehkraft (Visusabfall), Doppelbildern, Rötung und vermehrter Empfindlichkeit eines oder beider Augen kommen. In diesen Fällen kann eine Operation - eine sog. Orbitadekompression - den Augendruck senken. Hier wird über einen kleinen Schnitt an der Schläfe die knöcherne Begrenzung der Augenhöhle teilweise entfernt und so dem Fettgewebe Raum geschaffen. Dies führt zu einer deutlichen Senkung des Augendruckes und damit zu einer Zurückbildung des Exophthalmus, die Sehkraft kann sich erholen. Das Auftreten von Doppelbildern ist bei dieser Operationsmethode sehr selten.
Schädelbasis-Sprechstunde
Zu diesem Bereich bieten wir eine spezielle Schädelbasis-Sprechstunde an.
Downloads
Flyer "Schwerpunkt Schädelbasischirurgie" (PDF-Datei, 880 KB)
Keywords / Schlagwörter
Trigeminusneuralgie, Akustikusneurinom, (Interdisziplinäre) Schädelbasiskonferenz, Schädelbasiszentrum, Endokrine Orbitopathie, Orbitadekompression.

Prof. Dr. Jürgen Grauvogel, MBA
Geschäftsführender Oberarzt

Dr. C. Scheiwe
Oberarzt

Dr. Christine Gizaw
Funktionsoberärztin, Fachärztin für Neurochirurgie
Kontakt
Prof. Dr. Jürgen Grauvogel, Dr. C. Scheiwe
Dr. Christine Gizaw
Klinik für Neurochirurgie
Breisacher Str. 64
79106 Freiburg
Telefon: 0761 270 50010
Telefax: 0761 270 50120
juergen.grauvogel@uniklinik-freiburg.de
christian.scheiwe@uniklinik-freiburg.de
christine.gizaw@uniklinik-freiburg.de
Schädelbasis-Sprechstunde

